Adaptadores estándares vs adaptadores personalizados: ¿es lo mismo?
La aparición de los adaptadores estándares ha facilitado el trabajo en los gabinetes auditivos, ya que ha posibilitado realizar las pruebas necesarias al paciente de forma instantánea.
Pero, frente a esta ventaja, el audiólogo tiene siempre que valorar la necesidad de llevar a cabo la adaptación con oliva o recurrir a un adaptador personalizado. La elección de uno u otro debe obedecer a las características de la pérdida auditiva que sufre el paciente, con el fin de garantizar el mejor resultado.
La aparición en el año 2003 del primer audífono Open Fitting (ResoundAir™) revolucionó el mundo de los audífonos. Por primera vez, se disponía de un instrumento que permitía la corrección audioprotésica de pérdidas auditivas restringidas a frecuencias agudas cuando el paciente tenía preservadas las frecuencias graves, gracias al carácter «abierto» de la adaptación.
Ese mismo año, Sebotek presentaba el primer audífono RIC.

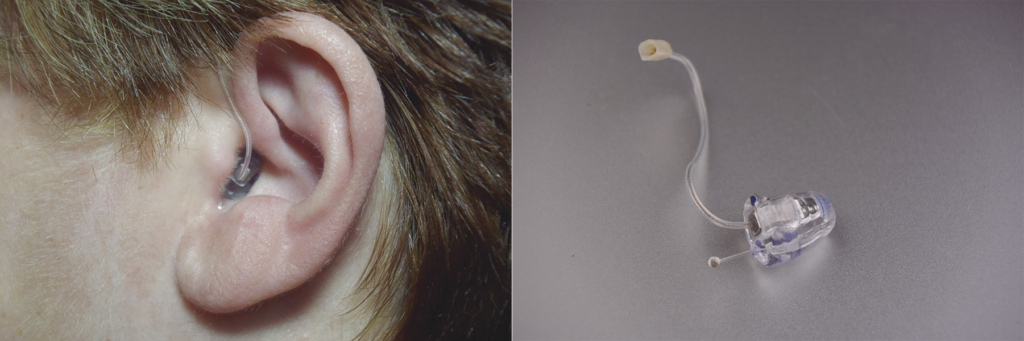
Tipos de adaptadores estándares. © Imagen cedida por cortesía de Oticon.
Los componentes del audífono se separaban, alojando una parte detrás del oído e insertando el auricular dentro del canal auditivo. Esto permitía dejar espacio libre para la ventilación del conducto.
«Una adaptación de audífono abierta u Open fit es aquella en la que se inserta el tubo en el canal auditivo de modo que el conducto queda parcialmente abierto y permite recibir de forma directa sonidos ambientales». (Fretz et al, 2003).
El nombre Open Fit en la actualidad ha quedado restringido a las adaptaciones abiertas realizadas con audífonos ubicados detrás del pabellón auditivo, ya sean adaptaciones con o sin el auricular en el canal, a pesar de que también es posible realizar adaptaciones Open Fit con audífonos ITE con amplios conductos de ventilación.
Con la aparición de estos sistemas surgieron los adaptadores estándares u olivas, que, en combinación con los fabricados a medida, abrían un amplio abanico de posibilidades de adaptación.
Hoy en día, los adaptadores estándares se encuentran disponibles en diferentes opciones de apertura y tamaños, con el objetivo de que se ajusten al oído lo mejor posible y con confort.
El audiólogo tiene a su disposición cuatro tipos:
1. Adaptadores abiertos.
2. Adaptadores cerrados.
3. Adaptadores de potencia.
4. Griptip.
Originalmente, los adaptadores estándares aparecieron en versión abierta ya que lo hicieron asociados a las adaptaciones Open Fit. Su objetivo era permitir la adaptación en hipoacusias en altas frecuencias. Uno de los problemas característicos de estas adaptaciones era la percepción anómala de la propia voz, fenómeno conocido como «efecto de oclusión», así como la percepción poco natural de los sonidos de ambiente que, hasta el momento de la adaptación, el paciente percibía sin dificultad al tener conservadas las frecuencias graves. Las olivas abiertas minimizaban ambos efectos.
Estos adaptadores no solo abrieron la posibilidad de corregir hipoacusias que hasta el momento eran difíciles de solucionar con audífonos, sino que permitieron disponer de una herramienta instantánea de adaptación. Gracias a las diferentes opciones de apertura y tamaño, era posible realizar en cualquier momento una adaptación, abriendo la posibilidad de pruebas inmediatas y sin coste para el paciente al no tener que confeccionarse un adaptador a medida para realizar dicha prueba.
Sin embargo, el disponer de estas herramientas de adaptación instantánea puede suponer un inconveniente cuando se utilizan de forma incorrecta o indiscriminadamente, pudiendo comprometer el resultado final de la adaptación.
No es extraño encontrar pacientes cuya pérdida requiere de la fabricación de un adaptador a medida para obtener el resultado óptimo, a los que se les realizó la adaptación inicial con este tipo de adaptador de modo provisional o para hacer una prueba del sistema, y a los que nunca se les llegó a fabricar un adaptador a medida, con el consiguiente compromiso en el resultado.
Los motivos por los que esto ocurre son variados:
— Es indudable que una adaptación menos ocluyente proporciona más confort inicial al paciente. La sensación de oclusión de cualquier adaptación cerrada y las diferencias en la percepción de la propia voz sorprende a los pacientes que utilizan audífonos por primera vez. Si se utilizan adaptadores estándares tomando como referencia la sensación de confort inicial del paciente, el audiólogo podrá acabar utilizando un adaptador con menos cierre del necesario según su pérdida.
— Existen motivos estéticos que pueden predisponer al paciente a no aceptar el paso de oliva a micromolde, ante la creencia (no siempre infundada) de que será más visible. El audiólogo, en estas ocasiones, puede verse tentado de «no contrariar» al paciente y continuar con el uso de olivas aun no siendo la mejor opción.
— Costo añadido de la fabricación a medida.
En cualquier caso, en la actualidad, el audiólogo se encuentra diariamente con casos en los que tiene que decidir si realizar la adaptación con oliva o fabricar un adaptador personalizado.En muchos pacientes las características de la pérdida no dejan lugar a dudas.
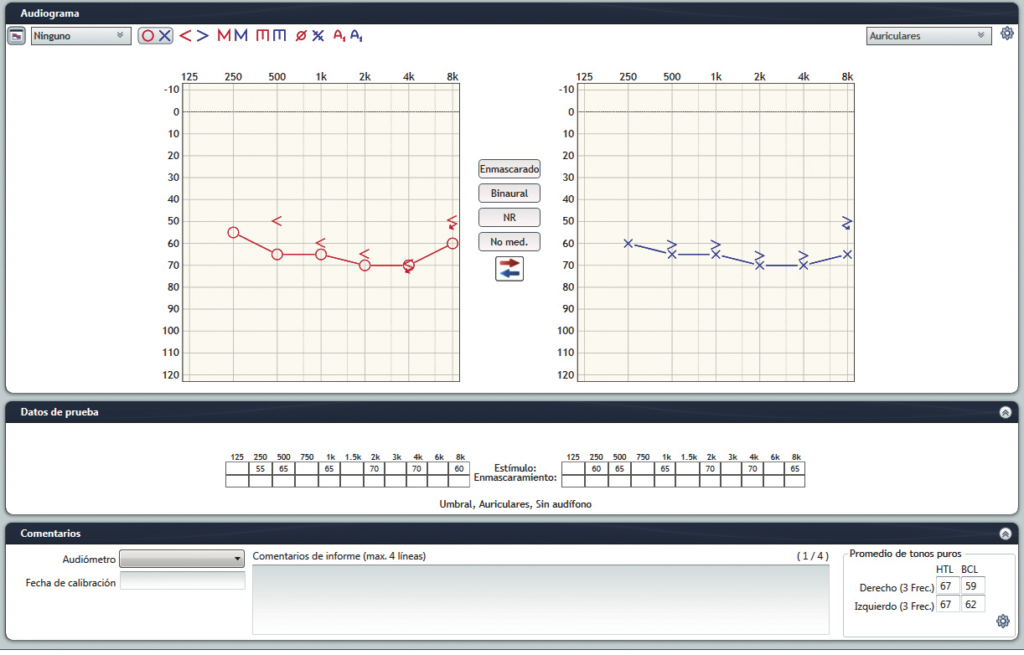
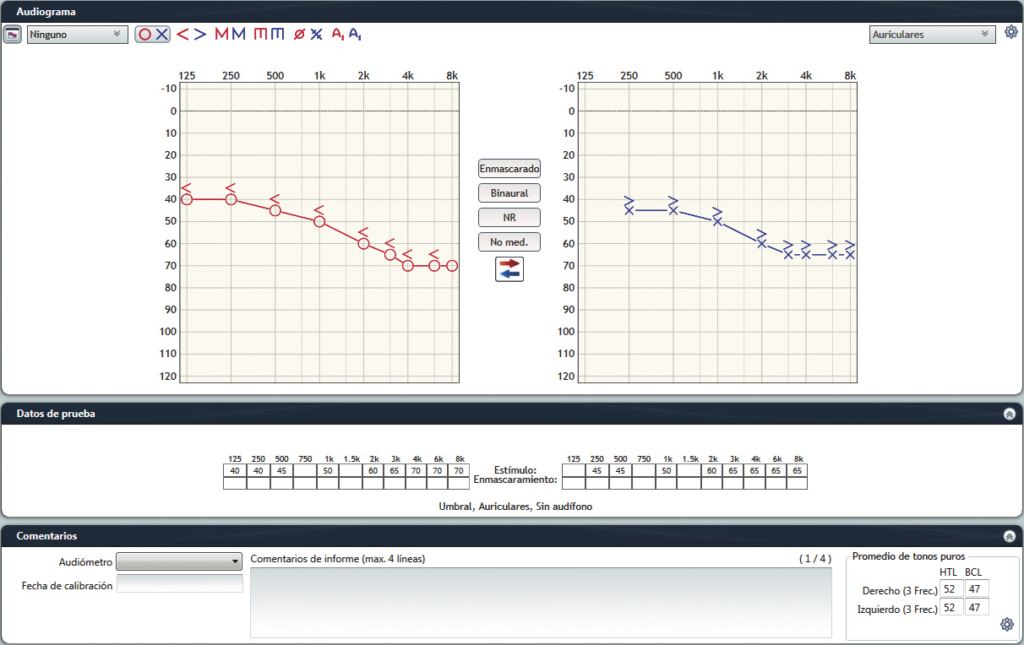
La hipoacusia moderada-severa requiere oclusión total del conducto. La opción recomendada será un adaptador personalizado. (figura 2)
Sin embargo, existen casos en los que, de acuerdo a las indicaciones del fabricante, se puede realizar la adaptación con adaptadores estándares o a medida (Figura 3).
Kuk &Keenan (2006) recomiendan utilizar como criterio de selección de la ventilación, el grado de pérdida auditiva en la frecuencia 500 Hz.
— Si el umbral en 500 Hz está en 20 dB o menos: se prescribirá adaptación Open Fit.
— Si el umbral se encuentra entre 20–30 dB: se prescribirá una ventilación de 3 mm.
— Si el umbral se encuentra por debajo de 30 dB: por cada 10 dB de incremento en el umbral, se reducirá 0,5 mm el diámetro del venting.
— Si el umbral en las frecuencias por encima de 2000Hz es peor de 70 dB, no se recomienda realizar adaptaciones Open Fit por las limitaciones que impone la aparición de feedback.
Cuando es necesario ocluir el conducto, hay más riesgo de fuga con el uso de adaptadores estándares que con el uso de micromoldes fabricados a medida, lo que supone una mayor posibilidad de acoplamiento.
Por este motivo, hay que tener en cuenta las conclusiones de Muller (2009) en relación a la ganancia máxima disponible en altas frecuencias en adaptaciones Open Fit, siendo el promedio de 34 dB. No obstante, Muller puntualiza que este valor puede variar dependiendo de la gama del audífono y de la tecnología del cancelador de feedback.
En esta misma línea y en relación a las adaptaciones con tubo fino y adaptadores estándares Kuk & Keenan (2006) observaron una reducción de 50 dB a 20 dB en la ganancia máxima estable en las frecuencias 2-3 kHz cuando se realizaba la adaptación con olivas comparado con adaptaciones cerradas con micromoldes.
Tras estas evidencias, se concluye que la reducción de la ganancia en frecuencias agudas para que no se produzca feedback y el efecto negativo que esta reducción produce en la discriminación del habla, sugiere la necesidad de ser conservador con la selección de la ventilación y, por ello, del tipo de adaptador.
Tras estas evidencias, se concluye que la reducción de la ganancia en frecuencias agudas para que no se produzca feedback y el efecto negativo que esta reducción produce en la discriminación del habla, sugiere la necesidad de ser conservador con la selección de la ventilación y, por ello, del tipo de adaptador.
Efecto del diámetro del venting en la amplificación de frecuencias graves: 1 mm azul, 2 mm verde y 3 mm rojo.
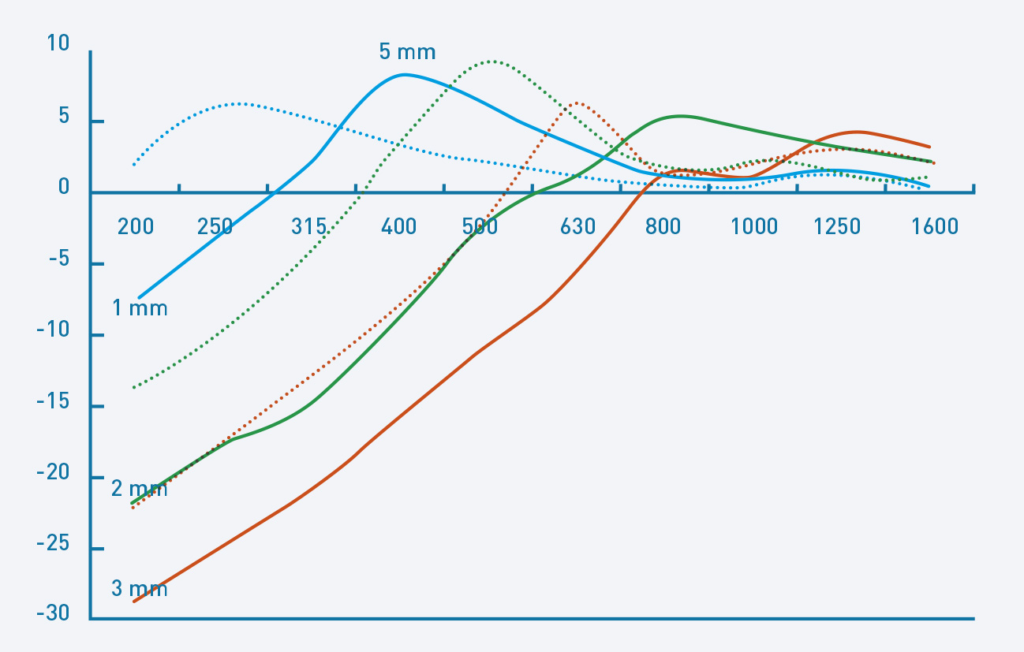
Otro aspecto a tener en cuenta como criterio de selección de adaptador estándar vs adaptador a medida es el efecto del grado de ventilación sobre algunos sistemas automáticos del audífono. Keidser et al. (2007) y Dillon (2012) concluyeron que la entrada directa de los sonidos de frecuencia baja a través del venting, disminuye el rendimiento de los sistemas de cancelación de ruido, la direccionalidad de los micrófonos y otros algoritmos adaptativos presentes en los audífonos.
El sonido directo que pasa a través de la ventilación, no es procesado por el audífono, predominando esta señal sobre la correspondiente al mismo sonido procesada por el audífono. Aquellos pacientes con baja discriminación en presencia de ruido, encontrarán menos beneficios en la tecnología en estas situaciones si se realizan adaptaciones más abiertas.
Teniendo en consideración lo expuesto hasta el momento, las adaptaciones más ventiladas, como puede ser el caso de las realizadas con olivas abiertas o cerradas pero con deficiente ajuste al conducto, en un primer momento, minimizan la sensación de oclusión y aumentan la sensación inicial de confort.
Sin embargo, esto puede ser a costa de limitar la audibilidad de las frecuencias agudas necesarias para la comprensión del habla, de reducir los beneficios proporcionados por los reductores de ruido, la direccionalidad y otros automatismos, y degradar la calidad del sonido por la interacción entre la señal directa y la señal amplificada (Keenan 2009). Es recomendable buscar una ventilación que permita minimizar el efecto de oclusión lo máximo posible sin comprometer estos aspectos.
La fabricación de adaptadores a medida con selección específica de ventilación y la verificación objetiva del efecto real de esa ventilación a través de las pruebas en oído real, tal y como se explicó en un artículo anterior de esta misma publicación, parecen la opción más apropiada.
Por último, existen otras cuestiones a tener en cuenta en los criterios de selección de adaptador a medida vs estándar. El uso de adaptadores estándares puede introducir «riesgos» que ponen en peligro el resultado de la adaptación.
En las adaptaciones con audífonos RIC o de tubo fino el resultado depende del correcto emplazamiento del auricular o tubo dentro del canal. La distancia a la que queda ubicado en relación al tímpano es crítica. Determinados conductos, con curvas pronunciadas, o la habilidad motriz del paciente a la hora de colocar el auricular o tubo fino en el canal, condicionarán de forma crítica la adaptación. Las olivas estándares pueden resultar más difíciles de alojar adecuadamente en su emplazamiento correcto al no tener referencia, modificando la ganancia que proporciona el audífono dentro del canal.
Una queja común de los usuarios de olivas es el picor en el canal auditivo (Tao 2014). La causa más común de este picor en usuarios de adaptadores estándares es el incorrecto ajuste de la oliva al canal auditivo. Al tratarse de adaptadores con diámetros y longitudes predeterminados, puede ocurrir que el ajuste al canal del paciente no sea perfecto.
El picor puede estar provocado por un adaptador excesivamente alejado de las paredes del canal. Al quedar «flotando», determinados movimientos de la cabeza o la mandíbula lo moverán dentro del conducto, produciendo cosquilleo o irritación.
En ocasiones, el uso de adaptadores estándares, requiere de más maniobras de colocación hasta su ubicación correcta. Esto incrementa el riesgo de heridas y rozaduras provocadas por estas maniobras y, por tanto, el rechazo del paciente al uso de audífonos.
La prueba de unos audífonos dependerá en gran medida de que la colocación de los mismos sea la correcta. Con adaptadores a medida es más fácil conseguir la ubicación adecuada, al hacerse a medida del conducto. Las posibilidades de que el auricular o el tubo se muevan de su sitio son menores.
La tecnología actual aplicada a la fabricación de adaptadores a medida permite realizar adaptadores de múltiples características y materiales, desde adaptadores con auriculares encapsulados para pérdidas severas hasta adaptadores tipo «cage» para adaptaciones abiertas, con materiales de mayor o menor dureza, y es posible proporcionar la ventilación necesaria con más estabilidad que cuando se utilizan adaptadores estándares.
Micromolde de auricular RITE / RIE
Imágenes extraídas de Audiología: Teoría y Práctica, © Egea Consultores.

Molde abierto hueco.
Imágenes extraídas de Audiología: Teoría y Práctica, © Egea Consultores.
En conclusión, el uso de adaptadores estándares puede permitir al audiólogo la adaptación rápida y confortable en determinadas situaciones. Sin embargo, esta posibilidad no será conveniente si este adaptador no es el adecuado o no permite realizar la adaptación óptima para ese paciente.
La prueba de audífonos con unos adaptadores incorrectos a buen seguro aumentará las posibilidades de devolución. Incluso una adaptación satisfactoria puede serlo aún más si se aprovechan al máximo las posibilidades auditivas del paciente y de la tecnología fabricando adaptadores personalizados. Esta tecnología permite confeccionar adaptadores de características diversas para afrontar todo tipo de adaptación aportando estabilidad y facilitando su manejo.
En este proceso serán necesarias las pruebas en oído real para verificar que el adaptador confeccionado cumple los requerimientos de oclusión/ventilación precisos.
El audiólogo debe verificar de forma objetiva en todos los casos que la opción elegida permite realizar la mejor adaptación posible para ese paciente.
Referencias
Effectiveness of directional technology in open-canal hearing instruments. Bentler, Ruth; Wu, Yu-Hsiang; Jeon, Julie. 2007
How Do Vents Affect Hearing Aid Performance? Kuk &Keenan. Hearing Review. 2006.
Earmolds: Practical Considerations to Improve Performance in Hearing Aids, 2009. Taylor&Teter-Hearing review.
Relative loudness perception of low and high frecuency sounds in the open an occluded ear. Keidser 2007.
Open Versus Closed Hearing-Aid Fittings: A Literature Review of Both Fitting Approaches. Alexandra Winkler et Al. Trends in Heraing. 2016.

Sonia Bajo
Audióloga / Audioprotesista
Diplomada en Logopedia.
Habilitación Tinnitus & Hyperacusis Therapy MC.
Experta en Acúfenos e Hiperacusia y tratamiento TRT.Audiología Infantil y Tercera Edad.
Docente en el Máster de Audiología de la Universidad Europea Miguel de Cervantes




