Entrevista
Entrevista a David Ruiz, director general de AUDIKA

Entrevista
Entrevista a Alfons Fernández Haza, director de Producto y Operaciones de Aural Centros Auditivos.

Entrevista
Entrevista a Annemarie van Neck

Noticias / Noticias I+D+I
ReSound Vivia incorpora Intelligent Focus y redefine la audición en ruido con IA.
Noticias / Noticias I+D+I
Oticon Intent miniBTE R: el primer miniBTE del mundo que combina dos niveles de ajuste

Noticias / Noticias I+D+I
Evaluación y verificación REM en un sistema portátil completo con Otometrics Measure
Suscríbete a la revista
Suscríbete a nuestra newsletter para recibir la revista digital.
Formación
Lo más visto
El experto
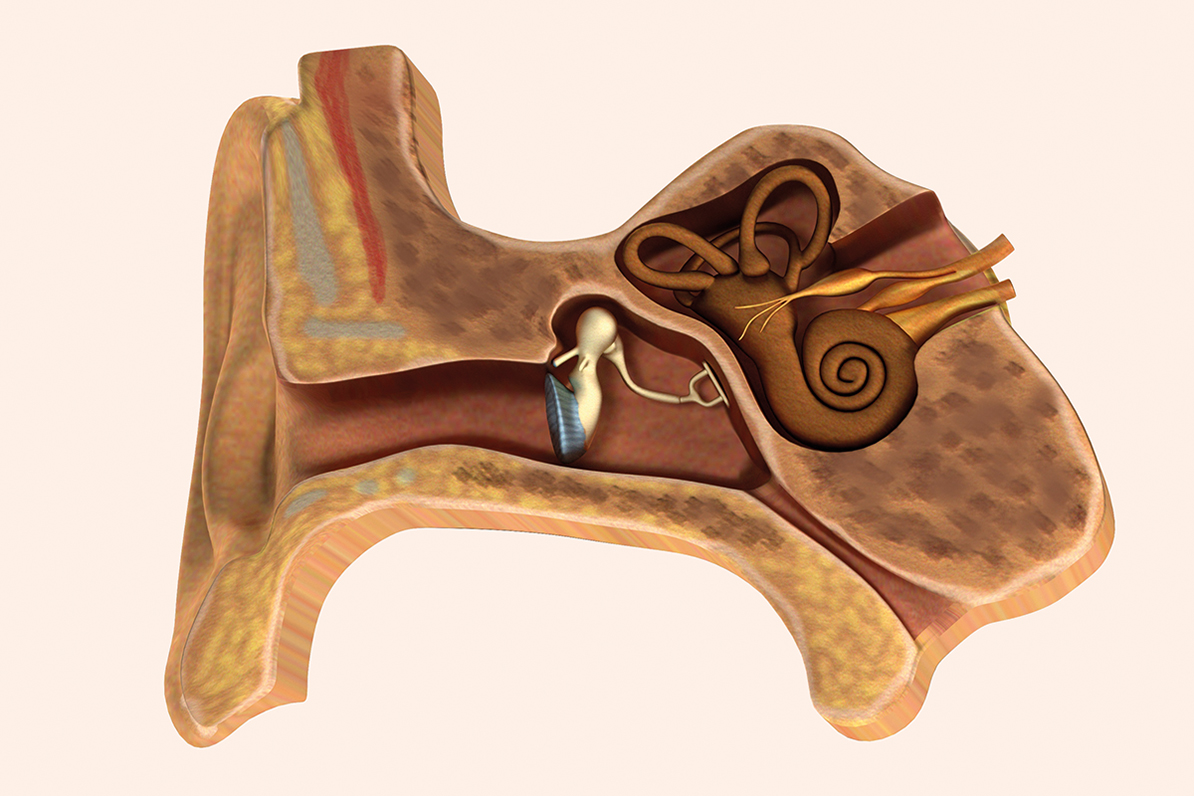
Impedanciometría
A fondo
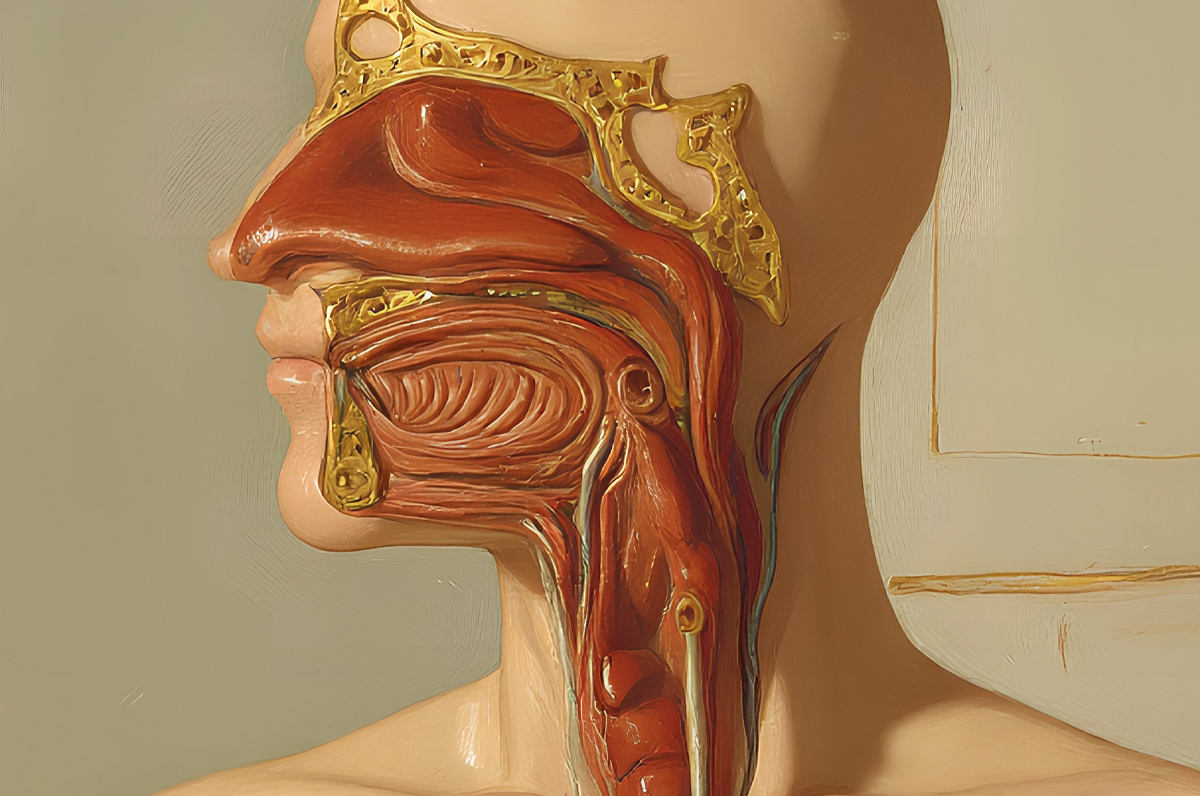
Patologías del oído externo
Consultorio profesional
¿Cómo realizar una audiometría ósea?
A fondo