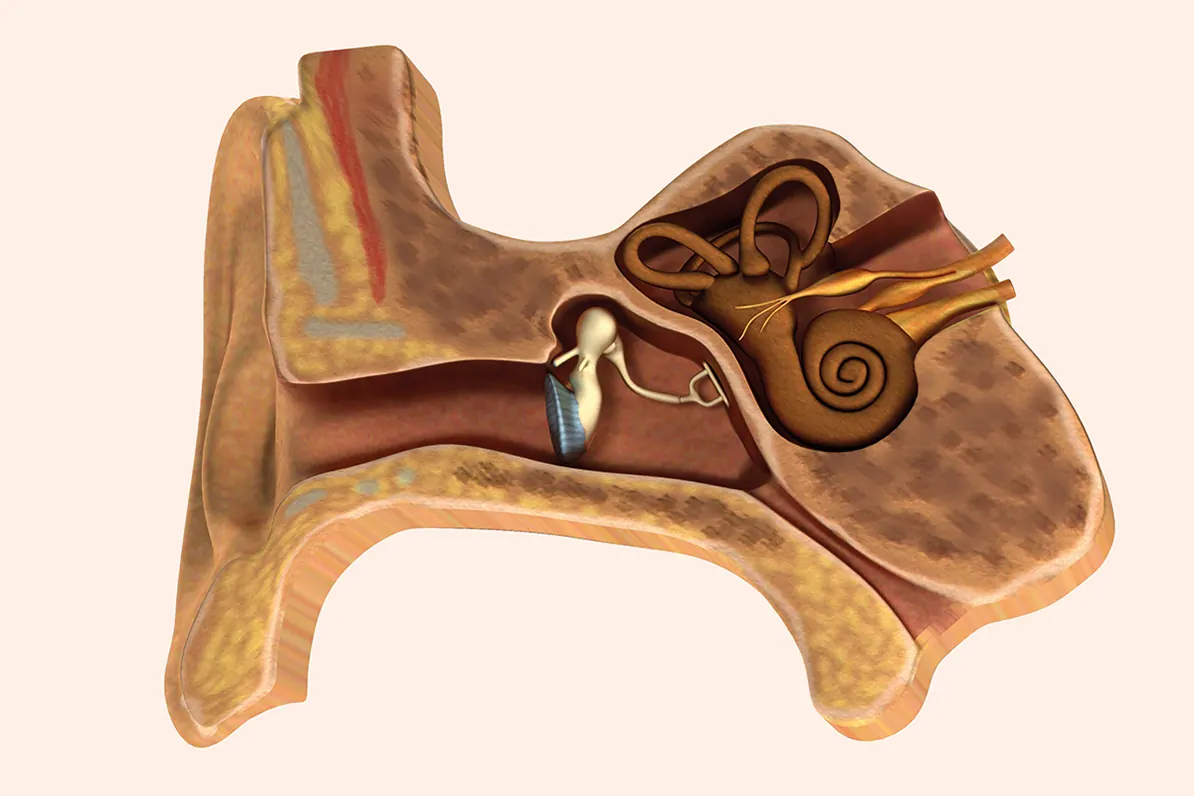
Extraído del capítulo 13 del Libro virtual de formación en ORL
La patología infecciosa del oído externo está constituida por un grupo de enfermedades que afectan fundamentalmente al CAE y que se extienden, ocasionalmente, al pabellón auricular o a la capa externa epidérmica de la membrana timpánica. Cursan habitualmente con dolor, otorrea, picor, sensación de plenitud e hipoacusia leve de transmisión. Ocurre frecuente en los meses estivales, en relación con la exposición prolongada al agua.
Las condiciones para el crecimiento de patógenos son más favorables cuando el conducto auditivo externo está alcalinizado por retención de agua de la piscina. El traumatismo, la extracción de cerumen, la presencia de cuerpos extraños o el rascado de piel del conducto para aliviar el picor, también pueden predisponer a la infección. Las reacciones alérgicas pueden afectar al oído y producir otitis externa crónica, propiciada en pacientes afectos de dermatitis seborreica por rascado.
Como ocurre en el resto de enfermedades infecciosas, su desarrollo depende de la interrelación de tres factores: agente patógeno, huésped y medio ambiente, y consiste en la inflamación del epitelio que recubre el conducto auditivo externo.
Otitis externa circunscrita o localizada
Infección de uno de los folículos pilosos del tercio externo del conducto auditivo. También se denomina forúnculo del conducto auditivo externo. Más raro es que se infecten varios folículos apareciendo amplias zonas de afectación, con cuadros de tipo ántrax.
El agente causante es el Staphylo coccus aureus. Se piensa que el germen se inocula por rascado procedente de las fosas nasales o de otros lugares, donde se encuentra como germen no patógeno.
Clínica
Inicialmente, aparece prurito en la zona del meato auditivo externo y en pocas horas se transforma en dolor que va creciendo en intensidad, no refiere otorrea, ni sensación de hipoacusia. Pueden aparecer adenopatías satélites inflamatorias preauriculares y retroauriculares y la palpación del trago y la movilización del pabellón resulta muy dolorosa.
Diagnóstico
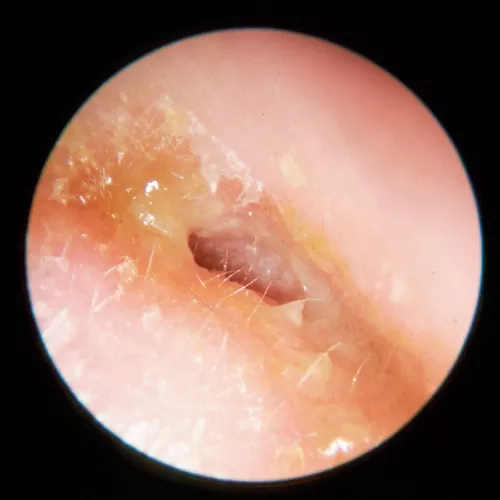
En la otoscopia se aprecia una tumoración hiperémica, a tensión, que en ocasiones fluctúa, y en la que es frecuente observar en el vértice un pequeño absceso centrado en un pelo del conducto. Con la otoscopia, que hay que realizar con sumo cuidado para no exacerbar el dolor, la localización del forúnculo se encuentra, generalmente, en la cara antero-inferior del CAE, con un tímpano de aspecto normal.
En algunos casos, la inflamación se extiende por el meato auditivo, por la región retroauricular y por el pabellón, que es desplazado hacia adelante. Puede aparecer fiebre y afectación del estado general. Al hacerse con dificultad la otoscopia, no se logra ver el aspecto de la membrana timpánica y podemos caer en un error de diagnóstico etiquetando el proceso de mastoiditis.
El desarrollo de las otitis depende de la interrelación de tres factores: agente patógeno, huésped y medio ambiente.
Tratamiento
Se realiza con pomadas antibióticas en el CAE. Generalmente también es necesario utilizar fármacos sistémicos y además se asocian analgésicos-antiinflamatorios orales.
El calor local facilita la maduración de la lesión y su drenaje espontáneo. Si no drena en 48 horas, se debe drenar bajo anestesia local en la zona más fluctuante y en lesiones grandes, dejar un drenaje de gasa sobre el que se instilarán gotas antibióticas.
Otitis externa difusa
Es una inflamación de todo el epitelio del conducto auditivo externo, muy frecuente en las épocas más templadas del año. La piel del CAE, desprovista de sus medios de protección, sufre una maceración por la acción de la humedad y el calor; sobre esta piel macerada actúan con facilidad los gérmenes gram negativos que desencadenan la enfermedad.
Como en cualquier infección, se deben tener en cuenta ciertas características del huésped. Las personas que sufren una sudoración excesiva mantienen también un mayor grado de humedad en sus CAE. En el verano, con más calor, aumenta la sudoración y se establecen las condiciones idóneas para la aparición de este tipo de otitis. El manto lipídico que cubre la piel protege a esta de la infección por bacterias u hongos. Los lavados muy frecuentes impiden la reinstauración de esta cubierta grasa, facilitando el paso de agentes infecciosos a la dermis. Esta capa de protección superficial tiene normalmente un pH ácido y si se torna alcalino, es más fácil su colonización por gérmenes. La ausencia de cerumen es un factor predisponente que debe conocerse.
El cerumen es un magma que cubre y protege las paredes del CAE. Solo debe extraerse cuando forma un tapón que crea pequeñas molestias y obstruye el paso de la onda sonora. Los frotamientos y pequeños traumas del CAE pueden facilitar la aparición de la enfermedad por lo que debe evitarse rascarse con horquillas, llaves, palillos u otros útiles. Tampoco es recomendable el uso de «bastoncitos» de limpieza ya que empujan y aglomeran el cerumen en el fondo del CAE, desprotegiendo la zona distal.
Se invocan otros factores coadyuvantes en la aparición de otitis externa: alergia, stress, ambiente polvoriento o contaminación bacteriana o química de las aguas.
También en los últimos años, se observa la aparición de infecciones atípicas del CAE asociadas a diferentes síndromes de inmunodeficiencia.
Clínica
Clínicamente hay otalgia moderada-intensa, que se acompaña de tumefacción que estenosa el conducto auditivo externo, eritema y, con frecuencia, una otorrea purulenta, por lo que la otoscopia a veces es imposible. La otorrea, generalmente, no es muy abundante y se manifiesta tardíamente. Después de un período variable de molestias o dolor, comienza una secreción clara que arrastra cierta cantidad de detritus y descamación, y que con la evolución en el tiempo se hace francamente purulenta, llegando a ser de color verdoso, pastosa y notablemente fétida.
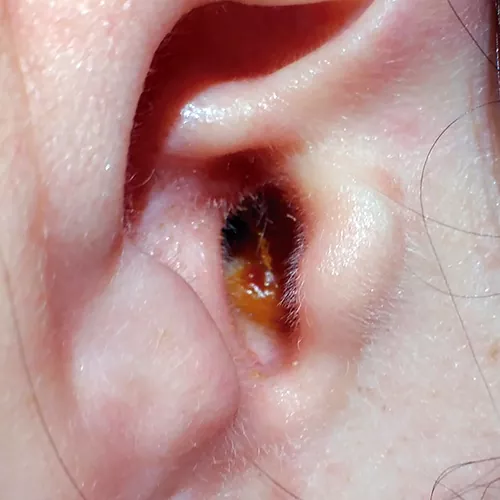
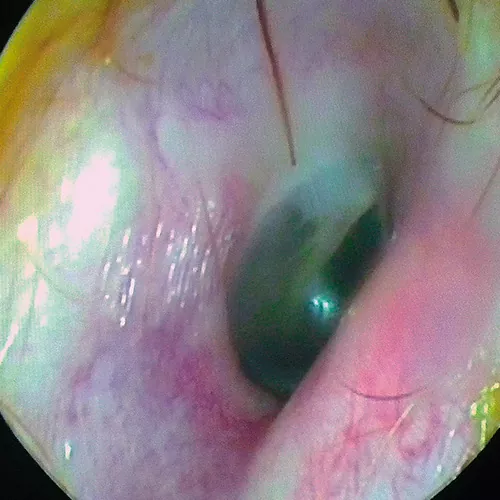
La presión sobre el trago o la movilización del pabellón auricular resulta, así mismo muy molesta: la masticación, el bostezo y otros movimientos de la articulación temporo-mandibular, al transmitirse el movimiento al CAE, pueden resultar dolorosos en los casos severos.
El cerumen cubre y protege las paredes del CAE, y solo debe extraerse cuando forma un tapón que crea pequeñas molestias y obstruye el paso de la onda sonora.
El prurito aparece en muchas ocasiones, siendo frecuentemente el síntoma con el que debuta el proceso. En las cronificaciones, la mayoría de los síntomas se hacen imperceptibles o desaparecen, quedando un picor pertinaz que es, a veces, el único indicio de persistencia de la enfermedad. Los pacientes también refieren también una sensación de repleción del CAE, unos la notan como ocupación molesta y otros como una presión continua.
La hipoacusia de transmisión es frecuente, pero no adquiere gran intensidad, el paciente la relata como una sensación de ensordecimiento. Ocurre por obstrucción del CAE ocasionada porque su luz, cuyo calibre está muy disminuido por la inflamación de las paredes, está ocupada por la supuración y el detritus de descamación.
Diagnóstico
En estos procesos, existe enrojecimiento de la piel del meato auditivo externo e incluso del pabellón auricular. En el meato auditivo externo puede encontrarse secreción acantonada, que cuando se seca forma unas costras amarillentas. A veces ocurre que una gran inflamación del CAE se extienda a la piel de la región mastoidea, con enrojecimiento y aparición de una hinchazón retro-
auricular que desplaza hacia adelante el pabellón auricular; esto da a la región un aspecto que hace necesario un diagnóstico diferencial con las mastoiditis.
La otoscopia es difícil. La tracción del pabellón auricular hacia atrás, imprescindible para realizarla, generalmente resulta dolorosa. La introducción del espéculo causa más dolor, por lo que a veces se debe escoger un espéculo de poco calibre, menor que el normalmente indicado para explorar el oído en estudio. Siempre es necesaria una limpieza cuidadosa de todas las secreciones y detritus, instrumental o por aspiración, para visualizar el campo necesario. Si a pesar de todo esto no logramos una información suficiente, no conviene insistir y debe establecerse un tratamiento previo con antibióticos y corticoides, de dos o tres días de duración, para que una vez pasada la situación aguda podamos explorar convenientemente el oído externo y la membrana timpánica.
En la otoscopia apreciamos un notable engrosamiento de las paredes del CAE, fruto de la inflamación y el edema que padecen; la piel que las cubre está enrojecida. La supuración es de diferente consistencia, desde clara a pastosa, y su color varía del amarillo pálido al marrón claro o verdoso. En los casos leves, la membrana timpánica es normal; en casos severos o en los de evolución muy prolongada, se percibe una inflamación de la capa externa epidérmica con cierto enrojecimiento y aumento de la trama vascular en las zonas periféricas y en las proximidades del mango del martillo.
Tratamiento
Debe ser local y sistémico. También implica la limpieza cuidadosa (aspiración) del conducto. En casos de obstrucción intensa, puede colocarse una mecha de gasa o moldes de celulosa para permitir que las gotas de antibióticos alcancen los aspectos más mediales del conducto y se deben retirar en 48-72 horas.
En las otitis externas difusas leves es suficiente con un tratamiento tópico, aplicando en el CAE gotas óticas antibióticas más corticoides, tres o cuatro veces al día. Previamente, se puede realizar un lavado cuidadoso empleando una jeringa y un antiséptico muy diluido.
La otomicosis es una otitis externa producida por hongos oportunistas que proliferan por un tratamiento prolongado con gotas antibióticas y la exposición continuada al agua y al calor.
En casos moderados se utilizan aplicaciones tópicas con gotas; algunos autores no recomiendan la cura oclusiva (taponar el conducto con una fina gasa de bordes embebida en estos fármacos), pues bajo su criterio, la molestia de aplicación y la posible erosión de la piel son hechos negativos de suficiente entidad como para rechazar esta práctica. Se debe administrar un antibiótico vía oral en dosis suficientes en casos de dolor muy intenso, de diseminación de la infección a las partes blandas periauriculares o cuando no se resuelve con tratamiento tópico. Según la entidad del componente doloroso instauraremos el tratamiento preciso con fármacos analgésicos-antinflamatorios.
En las otitis externas difusas severas asociadas por lo general a inmunodeficiencias, diabetes, se precisa un tratamiento basado en el empleo sistémico de antibióticos y corticoides. La posibilidad clásicamente admitida de que los corticoides colaboran en la difusión de la enfermedad infecciosa no está justificada en este cuadro, por lo que deben evitarse únicamente en el caso de padecer alguna enfermedad sistémica que los contraindique, como la diabetes.
Una vez obtenida la curación se debe prevenir al paciente de la posibilidad de futuros brotes, indicándole que parece existir una susceptibilidad individual que hace que determinados sujetos padezcan más fácilmente la enfermedad. Como recomendaciones indicaremos: no introducir agua en los oídos, no utilizar bastoncitos de limpieza, no introducir utensilios para el rascado, sustituir la natación por otro deporte, etc.
Otitis externa fúngica
Es una otitis externa producida por hongos oportunistas que se encuentran en el CAE. También se denomina otomicosis.
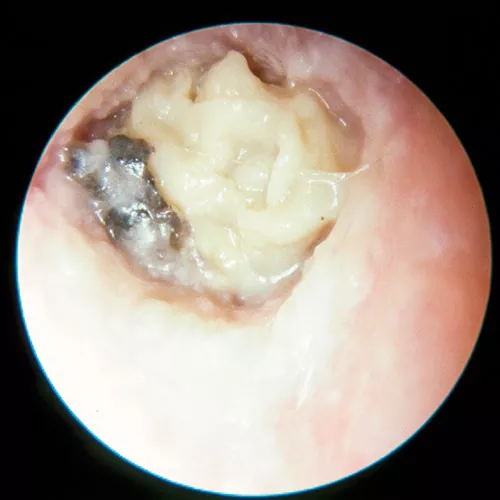
Las causas más frecuentes son el tratamiento prolongado de gotas óticas tópicas con antibióticos y la exposición continuada al agua, que macera el conducto y cambia su pH, y que junto al calor, proporciona las condiciones adecuadas para el crecimiento fúngico.
Existen una serie de situaciones predisponentes:
— Las épocas calurosas: la sudoración en los conductos estrechos y los baños, especialmente en época estival, producen humedad y maceración en el CAE.
— Las otitis medias y externas con otorrea crónica en las que se administran tratamientos con gotas antibióticas y corticoides demasiado prolongados.
— Las cavidades radicales aticomastoideas resultantes de procedimientos quirúrgicos que permanecen húmedas.
Los hongos se implantan en el estrato córneo de la piel del conducto y permanecen silentes durante días o semanas. Posteriormente comienzan a proliferar entre la piel, la queratina descamada y la cera, produciendo una inflamación en la piel del CAE junto con el crecimiento de las colonias de hongos.
Clínica
La clínica es menos llamativa que en las Otitis bacterianas, menos tumefacción y menos dolor, siendo el síntoma principal e inicial el prurito que es muy intenso. Más tarde se acompaña de un dolor moderado y, finalmente, de otorrea escasa serosanguinolenta y sensación de taponamiento ótico.
A la exploración, el signo del trago es débilmente positivo y podemos ver restos de secreciones en la concha, incluso grados variables de eccema que pueden actuar como sustrato de la otomicosis.
Diagnóstico
La otoscopia pone de manifiesto un engrosamiento y un enrojecimiento de las paredes del CAE, y en ocasiones, la hiperemia se continúa por la superficie de la membrana timpánica.
En el interior del CAE se pueden ver masas de hifas acabadas en cabezuelas negras, que orientan hacia Aspergillus níger; masas de aspecto amarillento, que hacen pensar en Aspergillus flavus; o masas que parecen «papel mascado», que corresponden al Aspergillus fumigatus. Tras la aspiración bajo microscopio, se observa un CAE no muy engrosado pero muy hiperémico, con gran tendencia al sangrado al contacto con el aspirador.
Tratamiento
Es muy importante la limpieza del CAE, eliminando por completo las masas fúngicas, además de aspirar los detritus y las secreciones. Se comienza el tratamiento con soluciones tópicas de antifúngicos. Tras esto es conveniente aplicar soluciones que nos van a secar el CAE impidiendo la recidiva de la infección, como gotas de alcohol boricado a saturación de 3 gotas diarias durante 10-15 días.
En la otitis vírica hemorrágica, el paciente presenta otalgia, no tan intensa como en la otitis externa bacteriana, pero el dolor se controla mal con analgésicos.
Solamente en fracasos o en pacientes inmunodeprimidos se debe asociar algún antifúngico oral.
En cuanto a los cuidados adicionales, es importante recordar que no debe mojarse el oído afectado.
Otitis externas víricas
Otitis vírica hemorrágica
Existe una inflamación del epitelio del oído externo que incluye la capa más externa del tímpano y, por lo tanto, forma una unidad histológica con el resto del oído externo.
Clínica
El paciente presenta otalgia, no tan intensa como en la otitis externa bacteriana, en uno o ambos oídos, y el dolor se controla mal con analgésicos. Después de horas o días, las microvesículas, al romperse, provocan la aparición de un exudado sanguinolento (otorragia), que llena el CAE y termina por salir al exterior. El dolor no cesa al comenzar la otorragia, lo que la diferencia de las otitis medias y de la miringitis bullosa, además no existe hipoacusia
Diagnóstico
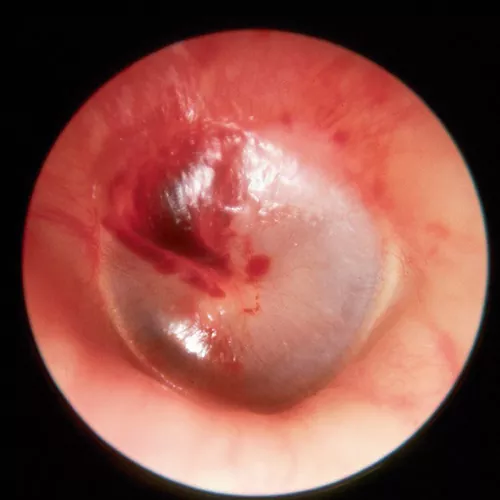
La otoscopia muestra unas formaciones bullosas llenas de un contenido hemorrágico y situadas en las paredes del CAE óseo. Al romperse las bullas acontece la citada efusión.
Tratamiento
Solo cuando se sospecha la continuidad del proceso hacia el oído medio, debe realizarse antibioterapia sistémica.
El tratamiento ordinario es fundamentalmente sintomático, con antiinflamatorios-analgésicos, siendo conveniente también la limpieza con aspiración suave del conducto auditivo externo y la administración tópica de gotas antisépticas o antibióticos con corticoides, para prevenir la sobreinfección.
Miringitis bullosa
La miringitis bullosa es una enfermedad bien diferenciada producida por virus, que afecta a la parte más profunda del CAE y a la membrana timpánica. Generalmente acontece en el curso de un catarro de las vías aero-digestivas superiores o un catarro común.
Se piensa que en su desencadenamiento participan los mismos virus causantes de estos procesos, que además de originar el cuadro conocido vulgarmente como «resfriado», con insuficiencia respiratoria nasal, rinorrea, estornudos, etc., desarrollan una miringitis bullosa.
Clínica
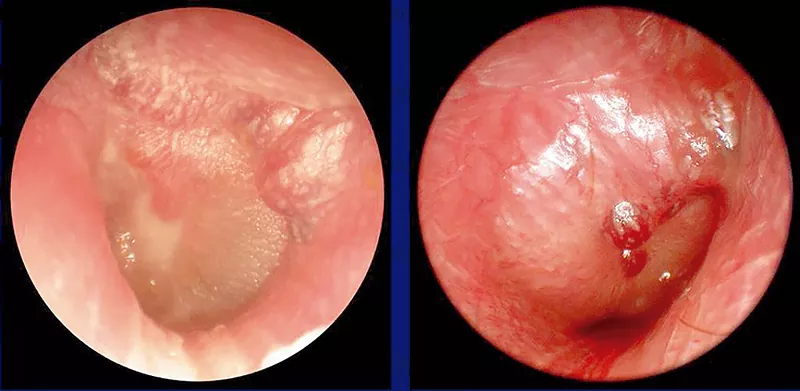
En el curso de un catarro común aparece una intensa otalgia por afectación de la capa epidérmica de la membrana timpánica. En la otoscopia se observan las bullas de contenido hemorrágico que cuando se rompen, vacían en el conducto una serosidad sanguinolenta.
Diagnóstico
La otoscopia nos permite ver una o varias bullas de contenido hemorrágico, que asientan sobre la membrana y a veces sobrepasan sus límites afectando las inmediaciones del CAE. Es típica la desaparición del dolor desde el momento en que se rompen las vesículas.
Tratamiento
Lo normal es que cursen espontáneamente hacia la curación, pero es uno de los casos en que el catarro común debe ser tratado con antibióticos para evitar una sobreinfección bacteriana y con esta una otitis media aguda.
Otitis externa por herpes simple
Afectación del oído externo por el Herpes virus hominis tipo1. Estas lesiones aparecen, en personas susceptibles, en determinadas zonas de preferencia (labios y ala nasal fundamentalmente); son desencadenadas por factores diversos como: exposición al sol o al viento, menstruación, fiebre, stress o impactos emocionales.
El herpes simple se caracteriza por la aparición de varias vesículas en un área de 5 a 10 mm, por lo general siguiendo territorio de inervación del trigémino o del plexo cervical superficial. La afectación del oído externo no es frecuente, pero cuando aparecen, pueden estar relacionadas con otras localizaciones o aisladas en pabellón y meato auditivo externo. Los síntomas principales son el picor y el dolor local. Cuando las vesículas se rompen son sustituidas por costras oscuras o amarillentas que desaparecen en un período de siete a diez días.
Se cree que en el desarrollo de la miringitis bullosa participan los mismos virus causantes del resfriado.
Referencias
Gil-Carcedo L.M., Vallejo Valdezate L.A. Otitis Externa Bacteriana. En: Ergon Editores. El oído externo. Ergon; 2001. p. 341-365
Gil-Carcedo L.M., Vallejo Valdezate L.A., Gil Gancedo E. Patología del Oído Externo. Médica Panamericana Editores S. A. Otología 2º Edición. Editorial Médica Panamericana; 2004. p. 149-156
Rubini, J. S. Rubini, R. Sorribes, J. Procesos Inflamatorios del Oído. En: Rubini,J. S. Rubini.
Martínez Vidal A., Bertrán Mendizábal J. M., Cabezudo García L., Cobeta Marco I. Patología del Oído Externo. Ergon Editores. Otorrinolaringología Básica. Ediciones Ergon S. A. 1988. p. 51-54
Jafek B W, Murrow B W. Enfermedades del Oído Externo y del Tímpano. En: Elsevier España Editores. Otorrinolaringología Secretos. Elsevier Editores; 2006. p. 73-77
Caicedo Sañudo E G, Vallejo Valdezate L A, Gil-Carcedo García LA, Menéndez Argüelles ME, Otitis Externa. Masson Editores. Formación Continuada de la Sociedad Española de Otorrinolaringología y Patología Cérvico-Facial, Infección en ORL,Volumen I. Masson; 2004.p.23-28.
Autores
Hospital Virgen de la Salud, Toledo.
Dra. M. A. Díaz Sastre.
Dr. I. Zannin.
Dr. J. JiménezAntolín.