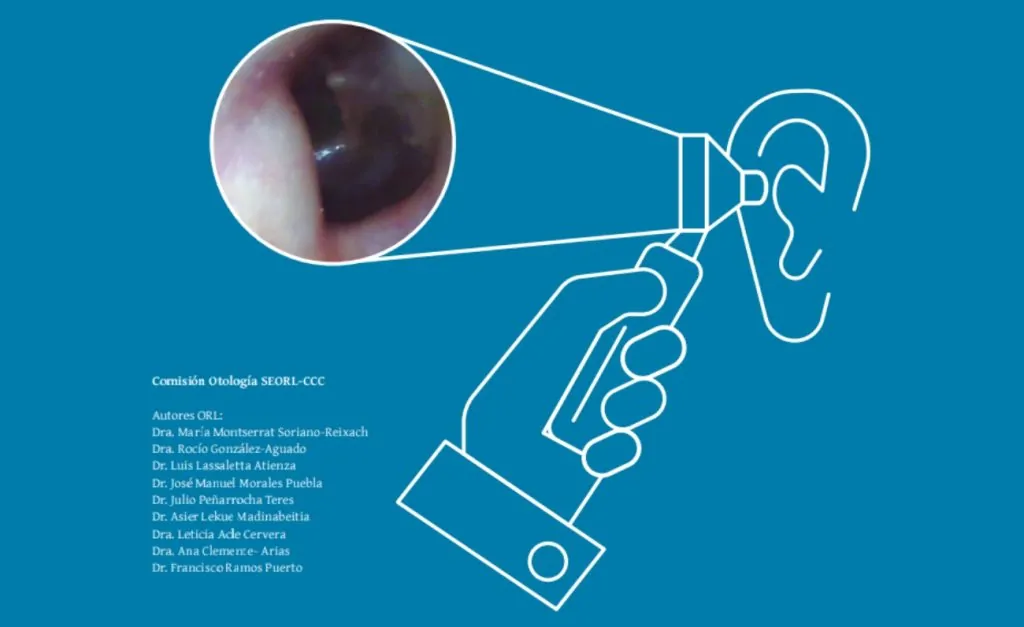
Las exostosis del conducto auditivo externo (CAE) son formaciones óseas benignas que afectan al canal óseo del conducto. Generalmente son bilaterales, sésiles y aparecen en las paredes anteroinferior y posterior. A nivel histopatológico están formadas por hueso compacto.
Etiología
Aunque la etiopatogenia no está clara, existe una gran cantidad de bibliografía que sugiere que las exostosis surgen como resultado de la exposición repetida al agua fría. La hipótesis más común es que la vasodilatación refleja prolongada y repetida en la parte profunda del conducto auditivo externo, causada por el agua fría, provoca un aumento de la tensión vascular y, por lo tanto, desencadena el crecimiento óseo al aumentar la actividad osteoblástica en individuos susceptibles, posiblemente para proteger el conducto auditivo externo o la membrana timpánica del frío. Además, cuanto menor sea la temperatura del aire y del agua, más prolongada será la hiperemia y más acelerado será el curso de la enfermedad.
Epidemiología
Considerada como la enfermedad de los surfistas o buceadores, las exostosis del conducto auditivo externo pueden ocurrir en cualquier persona con exposición repetida al agua fría, incluidos los nadadores y marineros de aguas frías.
El tratamiento de las exostosis es generalmente conservador. Limpieza del CAE periódico, recomendaciones para la práctica de deportes acuáticos y revisiones periódicas.
Algunos otólogos atribuyeron la causa de las exostosis, aunque poco clara, al vertido de agua en el oído.
Esta hipótesis fue reforzada por Van Gilse (1937), cuando implicó la temperatura del agua como el factor relevante. Así, concluyó que la diferente calidad del agua dulce y salada no era la causa, sino que la temperatura era el factor importante.
Varios estudios han asociado el grado de exostosis con el número de años que se practica el deporte, la frecuencia de inmersión, los síntomas del oído, el aumento de la edad y el sexo masculino, aunque el sexo no fue un factor en algún análisis multivariante.
Las exostosis graves generalmente aparecen después de una década de exposición repetida al agua fría, pero algunos casos se dan después de solo 3-4 años.
Además, la exposición al viento y el aumento asociado del enfriamiento por evaporación de la piel húmeda parecen influir también en la aparición y el crecimiento de la exostosis. Fabiani y cols. compararon a los individuos que practicaban diferentes deportes acuáticos y encontraron mayor prevalencia de exostosis en los navegantes. Este resultado se explicó por el aumento del enfriamiento por evaporación por el viento durante la navegación. King y cols. y Hurst y cols. hallaron una gravedad significativamente mayor en el oído derecho en los surfistas. Estos autores sospechaban que existía una asociación con la exposición más frecuente del oído derecho al viento dominante.
Finalmente, cabe señalar que en España el único estudio publicado es el de Atuna y cols. donde se indica que el 71,1% de la muestra practicaba algún deporte acuático o se sumergía con frecuencia en aguas frías, la edad media de la muestra era de 40 años y predominaba el sexo masculino.
Historia clínica
Habitualmente las exostosis de CAE son asintomáticas y son un hallazgo casual en la exploración otoscópica.
La historia clínica en el paciente con exostosis presenta unas peculiaridades que hay que tener en cuenta. Habitualmente es un varón, de raza blanca, de edad media (45- 55 años), que ya había tenido contacto con el otorrinolaringólogo por algún episodio previo de molestia ótica.
La clínica se produce porque la piel exfoliada no puede ser autoevacuada provocando la oclusión y la consecuente hipoacusia, acúfeno, plenitud. En caso de que esos detritus se infecten pueden provocar la otitis externa, edema de conducto con la otalgia asociada a hipoacusia. A su vez, el estrechamiento del CAE impide la fácil limpieza preventiva del acúmulo de detritus, así como la dificultad del tratamiento tópico con gotas antibióticas cuando se produce la infección.
Con una alta probabilidad el paciente practica algún tipo de deporte acuático (principalmente surf/windsurf/kitesurf, natación, buceo…) en aguas frías (< 19ºC) desde hace años y durante todo el año. La estenosis e irregularidad del CAE provoca que estos pacientes tengan sensación de taponamiento con una mínima entrada de agua en el oído, que se produce de forma habitual en la práctica de su deporte.
No es infrecuente encontrarse las exostosis en población «no acuática», ya que hasta en un 0,6% de la población puede formar exostosis sin estar relacionado con el agua.
La gran mayoría de los pacientes con exostosis no presentarán problemas óticos, pero en caso de presentarlos, habitualmente son ocasionales y pueden ser tratados satisfactoriamente.
El cuadro clínico habitual es el que se muestra en la Tabla 1.
| Tabla 1. Clínica de las Exostosis | |
| Otitis Externas de Repetición | Limpieza de tapones de cera de repetición |
| Otorreas de Repetición | Limpieza ótica dificultosa |
| Taponamiento Ótico | Acúfenos |
| Hipoacusia | |
Exploración física
En la exploración clínica, otoscopia, encontraremos una estenosis del CAE debido a unas formaciones nodulares o seminodulares que producen una atrofia del epitelio que lo recubre. Esta atrofia produce que se vea un color blanquecino de la neoformación ósea subyacente y que con el contacto de alguna pequeña herramienta de limpieza del conducto tenga una sensibilidad elevada produciendo dolor al mínimo contacto.
Considerada como la enfermedad de los surfistas o buceadores, las exostosis del conducto auditivo externo pueden ocurrir en cualquier persona con exposición repetida al agua fría, incluidos los nadadores y marineros de aguas frías.
Las exostosis habitualmente son anteriores y posteriores (múltiples) y bilaterales. Puede existir alguna otra en la región superior o inferior. Suelen presentarse mediales al istmo del CAE.
Dependiendo del tamaño de estas, la visión de la membrana timpánica puede estar comprometida, ya que al crecer ocupan el espacio interno del CAE. El tamaño de las exostosis está directamente relacionado con el tiempo de práctica del deporte, tanto por cuanto hace cuánto que lo practica, como por los días que lo practica durante el año.
Es recomendable obtener fotos de la exploración del CAE ya que estas fotos pueden ser utilizadas en comparaciones en visitas posteriores del paciente o resultados quirúrgicos.
Existen diversas clasificaciones para el estadiaje de la oclusión del CAE por parte de las exostosis (Tabla 2).
| Tabla 2. Severidad de las Exostosis | |
| Grado | OBSTRUCCIÓN |
| 0 (normal) | 0% |
| 1 (mínimo) | <33% |
| 2 (moderado) | 34-66% |
| 3 (severo) | >66% |
Pruebas complementarias
En el estudio preoperatorio la audiometría es obligatoria. La mayoría de los pacientes son normoyentes (promedio de tonos puros de la vía aérea alrededor de 20 dB), aunque pueden presentar un umbral diferencial auditivo (UDA) entre 7-15 dB, dando la sensación de taponamiento sin hipoacusia. En casos de obstrucción completa existe una hipoacusia de transmisión que puede llegar hasta los 60 dB.
Otro motivo por el que se requiere una audiometría preoperatoria es la comparación con la postoperatoria, ya que en algunas técnicas quirúrgicas puede existir sufrimiento coclear, principalmente en 4000Hz por el trauma acústico de las fresas quirúrgicas de alta velocidad o por otras complicaciones de lesión de cadena osicular o la membrana timpánica.
La tomografía axial computarizada (TAC) es la prueba de imagen preoperatoria de elección. Se utiliza por dos razones principales:
1. Valoración de la extensión medial de las exostosis en el CAE y valoración de la distancia entre la exostosis y el annulus timpánico.
2. Detallar el recorrido del nervio facial cerca del marco timpánico posterior. Debido a la obliteración del CAE y, precisamente por esa pérdida de referencias durante la cirugía hay que tener en mente la posición de la tercera porción del nervio facial. La parte más cercana se sitúa a unos 2 mm en la parte posteroinferior respecto al annulus timpánico. Esas relaciones son claramente previsibles estudiando el recorrido del nervio facial en el TAC.
3. Fundamentalmente en aquellos casos en los que existe hipoacusia transmisiva, el TAC nos servirá para descartar presencia de patología de oído medio concomitante.
Aunando el porcentaje de obliteración con las imágenes de TAC se ha ideado un sistema de estadiaje muy útil que se detalla a continuación (Tabla 3).
| Tabla 3 Estadiaje mediante visibilidad otoscópica y radiológica | |||
| GRADO | ESTENOSIS | OTOSCOPIA | RADIOLOGÍA |
| Grado 0 | No estenosis | 100% pars tensa visible | Sin estrechamiento del CAE |
| Grado I | Estenosis media | >75% pars tensa visible | 10-25% del CAE estrecho |
| Grado II | Estenosis moderada | 50-75% pars tensa visible | 25-50% del CAE estrecho |
| Grado III | Estenosis severa | 25-50% pars tensa visible | 50-75% del CAE estrecho |
| Grado IV | Estenosis casi total | 10-25% pars tensa visible | 75-90% del CAE estrecho |
| Grado V | Estenosis total | 0% pars tensa visible | 90-100% del CAE estrecho |
Diagnóstico diferencial
Las condiciones que potencialmente pueden producir sintomatología similar e imagen del TAC son los osteomas, el colesteatoma de CAE, la queratosis obturans, la otitis externa crónica difusa con fibrosis medial del CAE, la otitis externa maligna (no se debe obviar su diagnóstico en paciente inmunocomprometido, de edad adulto mayor, con mala evolución de una otitis externa en el que pueda tener exostosis, no excluyen esas exostosis como único diagnóstico) (Tabla 4).
Los osteomas suelen ser unilaterales, únicos, pediculados en base estrecha y posicionados laterales al istmo del CAE óseo, en las suturas timpanoescamosa o tipmanomastoidea.
Anatomopatológicamente los osteomas están formados de abundantes canales fibrovasculares rodeados por hueso cortical denso con un patrón laminar, en contra de patrón de crecimiento por aposición de hueso compacto de la exostosis.
| Tabla 4 Diagnóstico diferencial de las condiciones con sintomatología similar | |||||
| Exostosis | Osteoma | Colesteatoma | Queratosis Obsturans | Fibrosis Medial Cae | |
| Localización | Bilateral | Unilateral | Unilateral | Uni/Bilateral | Uni/Bilateral |
| Tejido asociado con la oclusión | Protuberancia de base amplia en el CAE, múltiples | Pediculado, solitario | Tejido blando con ocasional presencia de fragmentos de hueso en él | Tejido blando sin fragmentos de hueso | Tejido cicatrizal |
| Hueso alrededor | Estenosis moderada | 50-75% pars tensa visible | 25-50% del CAE estrecho | ||
| Calibre CAE | Estechamiento del CAE | Estrechamiento del CAE | Sin cambios | Ensanchamiento del CAE | Pseudofundus, fondo de saco |
Las exostosis graves generalmente aparecen después de una década de exposición repetida al agua fría, pero algunos casos se dan después de solo 3-4 años.
Tratamiento de las exostosis
El tratamiento de las exostosis es generalmente conservador. Limpieza del CAE periódico, recomendaciones para la práctica de deportes acuáticos y revisiones periódicas.
Asimismo, tratamiento puntual de las otitis externas ocasionadas por las mismas. Cuando la exostosis es moderada a severa y/o produce sintomatología recurrente o permanente, se valorará la opción quirúrgica.
Indicación quirúrgica
La cirugía de la exostosis proporciona buenos resultados siempre que la indicación sea adecuada. La principal indicación quirúrgica son los síntomas derivados de la obstrucción mecánica del CAE, al tener escasa respuesta a tratamiento médico, algo relativamente frecuente dado que los tratamientos tópicos y la micro succión no son efectivos debido a la estenosis del canal auditivo por el crecimiento óseo.
Son también motivos de cirugía la hipoacusia de transmisión intermitente producida por obstrucción completa del conducto o por acumulación de detritus/cerumen o queratosis obturans que no pueden migrar y la sensación de taponamiento ótico. Algunos pacientes refieren otalgia y acúfenos, pudiendo ser también motivo de indicación de cirugía si los síntomas son muy invalidantes.
Generalmente, una obstrucción inferior al 60% no suele motivar una acumulación excesiva de cera ni residuos que puedan favorecer el desarrollo de otitis, por lo que a menudo no precisarán tratamiento. Si la obstrucción es superior al 80% la incidencia de otorreas con acumulación de cerumen o detritus, e hipoacusia de transmisión es mucho mayor, requiriendo frecuentemente cirugía.
Otra indicación, aunque menos frecuente, es la cirugía de exostosis como paso previo a una cirugía de oído medio tales como timpanoplastias o estapedotomías.
En general se prefiere realizar en un primer tiempo la cirugía de canaloplastia y en un segundo tiempo la cirugía de oído medio, en especial en el caso de la cirugía de otoesclerosis u otros procedimientos que impliquen acceso al oído interno.
Aunque menos frecuente, también puede estar indicada la cirugía de la exostosis en paciente con mala adaptación del audífono al CAE.
Las exostosis habitualmente son anteriores y posteriores (múltiples) y bilaterales. Puede existir alguna otra en la región superior o inferior. Suelen presentarse mediales al istmo del CAE.
Contraindicación quirúrgica
A menudo se tratan de hallazgos incidentales en la otoscopia y en estos casos asintomáticos no está indicado el tratamiento quirúrgico.
En pacientes con comorbilidades médicas importantes en los que el riesgo anestésico sea mayor que el beneficio esperable, es preferible intentar un manejo conservador.
Resultados de la cirugía
Los pacientes presentan mejoría o total resolución de sus síntomas (retención de agua, hipoacusia, sensación de presión o taponamiento) entre un 70 y 90% de los casos, y de su calidad de vida.
La recurrencia de las exostosis ha sido descrita hasta en el 50% de pacientes que siguen practicando actividades con exposición a agua y viento frío que no usan protección, con una recurrencia media de los síntomas a los 10 años.
Sin embargo, con una buena técnica quirúrgica y con unos cuidados y recomendaciones postoperatorias este índice disminuye de forma considerable.
Técnica quirúrgica
El tratamiento quirúrgico consiste en la ampliación del CAE óseo extirpando las exostosis correspondientes hasta conseguir un CAE amplio y buena visión de la membrana timpánica.
Existen diversas técnicas descritas: mediante abordaje retroauricular o endoaural (por dentro del CAE); con microscopio o endoscopio; mediante anestesia local o general; mediante fresado, cincel o láser; realizando la eliminación completa de todas las exostosis del CAE, solo de pared anterior o solo de pared posterior.
Algunos autores describen como la canaloplastia mediante endoscopia produce menos complicaciones que el uso de microscopio, al ser un procedimiento mínimamente invasivo y permitir controlar la visión de la parte más distal de los instrumentos, presentar mejor cicatrización y menor necesidad de colocar injertos.
La variedad de técnicas muestra cómo, al contrario de lo que pueda parecer, el tratamiento quirúrgico de la exostosis no es sencillo y existen descritas numerosas complicaciones derivadas del mismo. Es necesario tener en cuenta la relación de las estructuras del oído con la posición del paciente para evitar daños colaterales de la intervención quirúrgica.
Los dos tipos de cirugía son:
— Cirugía mediante fresado
— Cirugía mediante osteotomo/cinzel
| Tabla 5 Ventajas y desventajas de las técnicas quirúrgicas mediante osteotomo versus fresado | ||
| Bilateral | Unilateral | |
| Ventajas | Menor tiempo de recuperación. Cicatrización más rápida. Menor daño coclear | Exéresis más precisa. Menor riesgo de lesionar estructuras adyacentes |
| Desventajas | Mayor riesgo de lesión de estructuras adyacentes por falta de referencias anatómicas y visualización: nervio facial, membrana timpánica, articulación temporomandibular. Un 9% de los casos se produce una perforación timpánica | Mayor tiempo quirúrgico. Recuperación prolongada. Mayor dolor postoperatorio. Mayor riesgo de daño coclear (hipoacusia neurosensorial-trauma acústico y acúfeno). Un 2% producen estenosis del CAE |
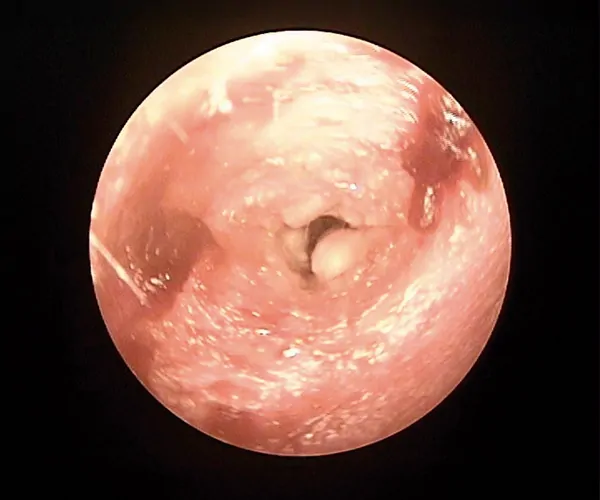
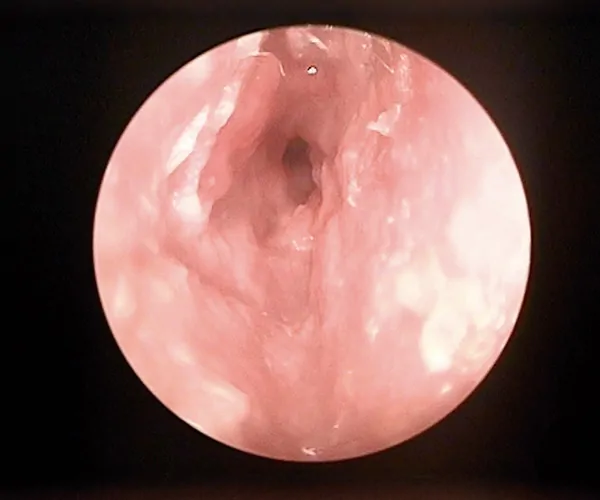
Complicaciones postoperatorias
Se ha observado que el 22% de los pacientes sometidos a esta cirugía presentan complicaciones menores, mientras que las complicaciones mayores ocurren en un 5% de los casos.
Estas complicaciones mayores incluyen:
— Estenosis del conducto auditivo externo (CAE).
— Prolapso de la articulación temporomandibular (ATM).
— Hipoacusia neurosensorial.
— Perforación timpánica persistente.
— Osteomielitis (excepcional).
— Exposición de celdas mastoideas.
Las complicaciones relacionadas con la cirugía representan el factor más importante para la falta de beneficio tras la intervención o incluso el empeoramiento de la calidad de vida de los pacientes
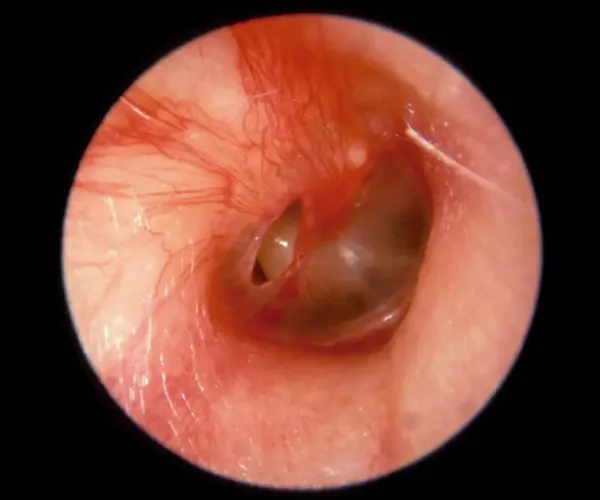
EL tratamiento quirúrgico de la exostosis no es sencillo y existen descritas numerosas complicaciones derivadas del mismo.
Bibliografía
1. Granell J, Puig A, Benito E. Osteoma y exostosis del conducto auditivo externo: un diagnóstico clínico. Acta Oto-
rrinolaringologo Esp 2003; 54: 229-232.
2. Altuna X. Gómez J, Luqui I, Vea Orte JC, Algaba. Prevalencia de exostosis entre surfistas de la costa guipuzcoana. Acta Otorrinolaringol Esp 2004; 55:364-368.
3. DiBartolomeo, JR. Exostoses of the external auditory canal. Ann Otol Rhinol Laryngol Suppl 1979; 88:2–20.

Sociedad Española de Otorrinolaringología y Cirugía de Cabeza y Cuello
CV Autor
La SEORL-CCC nace en 1949, oficialmente, con el objetivo de reunir y agrupar a médicos con interés en la Otorrinolaringología, para fomentar el estudio teórico y práctico de la especialidad y de aquellas otras áreas científicas que tengan relación con esta rama de las ciencias médicas.